Wenn Sie benötigen einen ventilator für COVID-19, Chancen sind 50-50, du wirst überleben
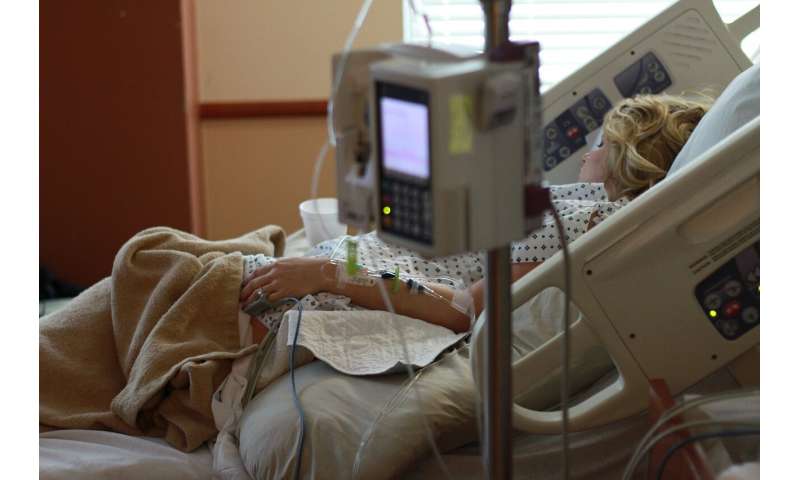
Mike DeWan, 43, Worcester; Jim Cracas, 51, Chester Springs; und Raveena Braun, 62, Bär, Del., jeder hatte das Pech, bekommen einen schrecklichen Fall des coronavirus, so schlecht, dass Sie benötigt, um zu verbringen Tage in DeWan Falle von Wochen—auf ein Beatmungsgerät, eine Maschine, die gezwungen Sauerstoff-reiche Luft in Ihre Flüssigkeit gefüllte Lunge.
Alle stark und gesund, bevor Sie Ihre Krankheiten, Sie hatten auch das Glück, um zu überleben. Etwa die Hälfte der coronavirus-Patienten benötigen Ventilatoren sterben.
Sie haben jetzt noch eine Sache gemeinsam: Keiner erinnert sich an nichts davon, sich auf die Maschine, die den Fokus von so vielen verzweifelten Suche, wie das virus hat, offenbart seine hässliche macht, eine Maschine, die Ihr Leben gerettet.
Cracas, wer besitzt einen feed und farm Filiale in Exton, tatsächlich beschrieb die Erfahrung des seins auf ein Beatmungsgerät an Paoli-Krankenhaus für 4{ Tage als „eher angenehm.“
Das ist ein Nebenprodukt von schweren Sedierung, und Richard Strobel, ein Pneumologe bei Lehigh Valley Health Network, sagte, solche Amnesie ist ein Segen. Für diejenigen, die sickest mit Atemwegs-Viren, der ventilator ist der Dreh-und Angelpunkt der intensive-care-unit-Behandlung, aber es gibt nichts gute es, auf Medikamenten, lähmen Sie, während eine Maschine sendet Luft durch eine Röhre läuft nach unten Ihre Kehle, um Ihre Lungen. Ohne Sedierung, die Erfahrung, Strobel sagte, wäre „schrecklich beängstigend.“
Ventilatoren haben Schlagzeilen gemacht in letzter Zeit, weil Krankenhäuser benötigt mehr von Ihnen. Während über 80% der Leute, die Vertrag das virus relativ milden Krankheitsverlauf, der rest kann brauchen Betreuung im Krankenhaus. Bis zu ein Viertel der Befragten kann brauchen intensive Pflege, die oft auch Zeit an ein Beatmungsgerät. Menschen mit COVID-19, die Krankheit, die durch das coronavirus, nicht nur eher die Ventilatoren müssen als jene mit anderen Atemwegs-Keime, aber Sie brauchen auch mehr Zeit auf den Maschinen—oft zwei Wochen oder mehr, Bereich pulmologen sagte. Das erhöht die Nachfrage nach Ventilatoren.
Als COVID-19 Patienten haben, schwärmten in den Bereich Krankenhäuser, ärzte lernen on-the-fly, wie zu verwenden Ventilatoren für eine neue Erkrankung, kann sich anders Verhalten als alles, was Sie zuvor gesehen haben. Die Hoffnung, dass neue Therapie-Ansätze können helfen, einige Patienten zu vermeiden, Ventilatoren komplett.
Wenn die Patienten tun, verwenden Sie Ventilatoren, ärzte feststellen, dass einige reagieren gut auf schonendere Beatmung als würde normalerweise verwendet werden, für akute respiratorische distress-Syndrom (ARDS), einer extremen form der Infektion der Lunge, die oft treibt die Notwendigkeit für Lüfter-Unterstützung. Die ärzte sind auch sehr viel stärker proning, oder facedown Positionierung, mit COVID-19 Patienten, darunter auch diejenigen, die es tun und brauchen keine Lüfter.
Ryan Reber, ärztlicher Leiter der Intensivstation an Paoli-Krankenhaus, wo Cracas behandelt wurde, sagte die Verfahren ändern sich von Woche zu Woche, wie ärzte sich auf neue Informationen von erfahreneren Kollegen in Asien, Europa und härteren Treffer Gebieten der Vereinigten Staaten. Diese Pandemie, Reber sagte, „verkörpert den sich immer weiter entwickelnden Natur der Medizin.“
Während der Hektik zu erwerben Ventilatoren könnte darauf hindeuten, Sie sind ein Allheilmittel sind Sie nicht. Auch mit all-out-Pflege, 30% bis 40% der ARDS-Patienten sterben. Ärzte sagten, Sie denken, dass der Tod-rate ist höher für COVID-19 Patienten benötigen Ventilatoren. Noch immer werden die Maschinen zweifellos Leben retten.
„Wir Feiern unsere Erfolgsgeschichten“, sagte Bharat Awsare, eine kritisch-Sorgfalt Pneumologen an Jefferson Gesundheit. „Es gibt Hoffnung.“
Der ventilator, sagte Gerard Criner, Lehrstuhl für Thorax-Medizin und Chirurgie und Direktor des Tempel-Lungen-Zentrum, ist nicht eine Behandlung. „Es ist eine Unterstützung.“ Die Maschine hat die Aufgabe, lassen Sie Ihre Lunge ruhen, während Ihr Körper kämpft gegen die zugrunde liegende Krankheit. Das kann bedeuten, die Ausrottung des virus, aber ARDS entwickeln können auch in der coronavirus-Patienten, wenn Sie eine überaktive Immunsystem verursacht, was ist bekannt als ein Zytokin-Sturm. Daraus resultierende Entzündung kann die Flut der Lunge mit Flüssigkeit, beeinträchtigen Ihre Fähigkeit, Sauerstoff an das Blut.
Während der Galgenfrist, die der ventilator sorgt, die ärzte im Tempel, wie andere Krankenhäuser, versuchen mehrere Medikamente, Criner hofft, die Regeneration zu beschleunigen. Unter Ihnen: remdesivir, die monoklonalen Antikörper nun für die rheumatoide arthritis und die Steroide. Es gibt keine bewährte Behandlung.
Im Gegensatz zu der eisernen Lunge berühmt machte, während der polio-ära, die negativen Druck zu erweitern, Lunge, Ventilatoren drücken die Gase in die Lunge. Sie sind so konzipiert, verbessern die Sauerstoffversorgung, aber auch helfen, befreien die Lunge von Kohlendioxid.
Hernan Alvarado, Direktor der Atemtherapie Tempel für Gesundheit, sagte, der erste Schritt in intubating Patienten ist die Sedierung. „Niemand, der wach ist gehen zu wollen, einen Gummischlauch zu gehen nach unten Ihre Kehle,“ sagte er. Nachdem der patient von Hand gelüftet mit einer Reanimation Tasche, seine oder Ihre Zunge ist zu einer Seite verschoben mit einen laryngoscope, ein Gerät mit einem Licht in es. Dann ein 8 – bis 10-Zoll-Rohr wird eingefügt, unten die Luftröhre in die Atemwege. Wenn Kohlendioxid aus, das bedeutet in der Regel das Rohr in der richtigen Stelle, Alvarado sagte, und es ist mit dem ventilator. Patienten werden geröntgt, um sicherzustellen, dass das Rohr korrekt platziert.
Cameron Baston, ein Lungen-und critical-care-Arzt an der Penn Medizin, sagte nur, die sickest Patienten sind heute sediert genug, um in der medizinisch induzierten Koma, während der ventilator, und die meisten sind nicht mehr gegeben Medikamente, die dazu führen, dass vorübergehende Lähmung. Während viele sediert genug, dass Sie nicht daran erinnern, dass der ventilator, einige sind wach genug, um text-Freunde und Familie.
Die Wahl zu gehen, an ein Beatmungsgerät sollte nicht leichtfertig getroffen werden. Selbst wenn die Dinge gut gehen, den Patienten vor einer langen Erholung und einige leiden unter post-traumatischen stress. Die Maschinen können Schäden Lungengewebe und Patienten auf Sie eine lange Zeit sind bei erhöhten Risiko für eine Infektion. Einige Patienten können nicht entwöhnen aus der Maschine, so dass Familien mit einer schmerzhaften Entscheidung.
Die Risiken der schlechten Ergebnisse sind besonders hoch für ältere Patienten mit coronavirus oder chronischen Problemen wie Lungen-und Herzerkrankungen oder diabetes.
Während die ärzte sagen, dass einige sehr alte Patienten—Tempel hatte einen, der war 93—überlebt haben, nachdem Sie auf einen ventilator, der kränker Sie waren, bevor Sie bekam das virus, desto schlechter Ihre Chancen zu überleben. Wie andere ärzte, John Zurlo, chief der division von Infektionskrankheiten an Jefferson Gesundheit, würde nicht eine Zahl, sagte aber, dass die Menschen Alter von 80 Jahren und bis Gesicht schlechteren Verschiedenheit, als bei jüngeren Patienten. „Es ist nicht eine gute Prognose für Sie“, sagte er.
Lisa Walke, Lehrstuhl für Geriatrie an der Penn Medicine, sagte, ist jetzt eine gute Zeit für Familien zu diskutieren, was ältere lieben wollen. Mit coronavirus breitet sich in vielen Senioren-Einrichtungen, ist dies nicht mehr eine hypothetische Diskussion. „Dies ist eine Zeit, um darüber nachzudenken, während Sie noch die Gelegenheit dazu“, sagte Sie.
Awsare damit einverstanden, dass für Patienten, die bereits ernste medizinische oder funktionelle Probleme, „ein Gespräch muss auftreten, ob Sie wollen, verbringen die letzten Tage Ihres Lebens auf mechanische Lüftung.“
Angespornt durch ein Papier von italienischen ärzten, die amerikanische Lungen-Experten debattieren darüber, ob das krasseste COVID-19-Patienten fallen in zwei Kategorien—einige, die Aussehen wie typische ARDS-Patienten und andere, die haben sehr niedrige Blut-Sauerstoff-Niveaus, aber Probleme beim atmen oder denken. Diese letztere Gruppe, die italienische Experten vorgeschlagen, könnte in der Lage sein, zu verzichten Ventilatoren und erhalten stattdessen high-flow Sauerstoff, der von anderen Geräten. Wenn auf Ventilatoren, die Sie benötigen niedrigeren Druck, weil Ihre Lungen sind weniger steif als die Patienten, die ärzte zu sehen gewohnt sind. Sie brauchen viel Sauerstoff.
Bereich ärzte sagten, dass Sie immer versuchen, mit der geringsten Menge an Druck zu minimieren Lunge Schaden. Sie finden, dass einige COVID-19 Patienten mit niedrigem Sauerstoffgehalt im Blut kann zu vermeiden, Ventilatoren. „Wir neigen dazu, zu warten und zu sehen,“ Awsare sagte.
Penn ‚ s Baston sagte es schon immer Patienten mit niedrigen Sauerstoff-Niveaus, die waren nicht in not. „Wenn Sie das Gefühl kurzatmig, ist es fast nie, weil der Sauerstoff-Spiegel in Ihrem Blut“, sagte er. „Es ist fast immer, weil der Kohlendioxid-Spiegel im Blut.“ Er sagte, es scheint zu sein, mehr COVID-19 Patienten, die diese Symptome haben, als er gesehen hat, in der Vergangenheit.
Die ärzte sind auch sehr viel stärker proning, die Technik, die gefangen Baston Auge in 2013, wenn ein New England Journal of Medicine Papier gefunden, es half ARDS-Patienten. „Für alle sieben Patienten, die man Tat dies, um Sie zu sparen ein Leben, das in unserer Welt ist eine große Sache“, sagte er. Es ist typisch für mittlere und schwere ARDS, die sind häufiger bei coronavirus-Patienten.
Warum proning funktioniert, ist nicht gut verstanden, aber eine Theorie ist, dass, wenn die Patienten liegen auf dem Rücken, die winzigen Lungenbläschen in der Rückseite des Ihre Lunge kollabieren. Wodurch die Patienten verdeckt, scheint auch die Entzündung zu verringern und verbessern die Koordination zwischen Luftstrom und die Durchblutung. Diese Koordination kann besonders beeinträchtigt in COVID-19, Baston sagte.
An der Penn, die teams von op-Techniker verwenden Platten mit Griffen auf Sie zu drehen Patienten, die verbringe 16 Stunden anfällig, gefolgt von acht auf Ihren Rücken.
Jefferson ist unter anderem Krankenhäuser, die proning viel öfter. Coronavirus-Patienten, Awsare sagte, „reagieren sehr gut auf die werden umgedreht auf den Bauch.“
Patienten, die glücklich genug, um es aus dem Beatmungsgerät noch vor einer langen Erholung.
Mike DeWan, wer zu Hause arbeitet als software-Entwickler, wachte Montag, 9. März, mit Schüttelfrost und Schweißausbrüche. Er war in der ersten Welle der lokalen Fälle. Er fühlte sich gut in die Nacht und hatten Abendessen mit seinen Schwiegereltern und seiner Mutter und Ihrem Mann. Schließlich, seine ganze Familie positiv getestet COVID-19, aber nur die er benötigte Krankenhausaufenthalt. Von Samstag, er hatte Probleme beim atmen, und seine Frau nahm ihn auf Einstein Medical Center-Montgomery. Er war intubiert und es dann an der Penn Presbyterian Medical Center. Er erinnert sich, dass seine medizinische team sah vage vertraut, wenn er stieg aus der Maschine am März 31, nach 17 Tagen.
„Es ist einfach verrückt. … Wenn ich krank war, war es immer noch business as usual. Jeder war aus“, sagte er. „Sie aufwachen, und es ist wie die ganze Welt gestoppt.“
Die Erfahrungen ließen ihn fast 40 Pfund leichter und viel schwächer. Seine Muskeln hatten, verkümmerte, während er unbeweglich. In der Klinik, er konnte sich kaum schieben sich bis in das Bett und brauchte Hilfe, um in einem Stuhl. Als er das erste mal nach Hause kam, musste er kriechen die Treppe hinauf. Er absolvierte mit einem walker. Heiser aus der Kehle tube, er konnte nicht sprechen auf den ersten. Er hat immer noch vorsichtig sein, über schlucken und Atemübungen. Seine ärzte sagte ihm, es würde sechs bis acht Wochen, um wieder normal.
Jim Cracas Mitarbeiter hatte, die geprüft wurden für COVID-19, aber die Ergebnisse waren nicht zurück, wenn er entwickelt grippeähnliche Symptome auf März 25. „Es ist die Grippe“, dachte er. „Es ist wirklich keine große Sache.“ Am morgen des 3. April, seine Frau, eine Krankenschwester, einen Krankenwagen gerufen. Seine Atmung war extrem flach und er hatte Fieber von 103. Er fühlte sich wie „Müll“.
„Es fühlte sich immer noch wie ein schlimmer Fall von der Grippe,“ sagte er. „Es war einfach eine wirklich, wirklich schlimmen Fall.“
In dieser Nacht, er stimmte zu gehen, an ein Beatmungsgerät, nicht ahnend, wie schlimm seine Chancen waren. Er ging nach Hause auf Ostern, April 12.
Cracas, die zu werfen, 50-Pfund-Taschen von Futter in LKW, jetzt einfach Reifen. „Ich gehe die Treppe hinauf, den Flur hinunter, und es ist wie, „Wow, das ist mehr, als ich dachte, es war,“ sagte er. Er ist begeistert, dass er lebte, aber fühlt sich schlecht über das, was seine Krankheit die Familie durch. „Es ist ein wenig überlebens-Schuld“, sagte er.
Raveena Brown und Ihre Tochter Andrianna Williams, 31, Newark, Del., geschafft, COVID-19 unabhängig voneinander. Williams bekam es zuerst und musste gehen ChristianaCare s Wilmington Krankenhaus gebracht, wo Sie bekam die hoch-Dosis Sauerstoff geliefert, durch einen „großen Nasenbrille“ auf der Intensivstation. Ohne Vorherige Symptome, Ihre Mutter begann dann mit Mühe atmen. Williams war entsetzt zu erfahren, dass Brown würde bald beitreten werden Sie in der Intensivstation. Dann bekam Sie den Anruf, dass Ihre Mutter müsste einen ventilator. Die Air Force Tierarzt war es für drei Tage. Sie kam aus der Oster-und ist immer noch im Krankenhaus.
Braun ist auch schwach, aber war froh, Letzte Woche, dass Sie könnte drei oder vier Schritte zu einem Stuhl. Ihre Lungen waren stark genug, für Sie zu singen „America the Beautiful“ in das Telefon mit gusto.
Alles, was zählte, war, dass Sie überlebt hatte. Sobald Sie erwachte, sagte Sie, „ich fühlte mich erleichtert. Ich fühlte mich aufgeregt. Ich fühlte mich hoffnungsvoll. Ich spürte: „Hey, wir sind Amerikaner. Wir gewinnen das.“ „Gefragt, wie Sie sich fühlte körperlich, wie Sie sagte, „ich fühlte mich, lachen Sie mich nicht aus, ich fühlte mich lebendig.“
